Niere
Kreatinin & Plasmakonzentration
= Protein des Muskelstoffwechsels, gebildet aus Kreatin
Elimination von Protonen
-> über verschiedene Transportproteine
Endokrine Funktion der Niere
Berechnung renale Clearance
renaler Blut- & Plasmafluss
RBF = RPF / (1-Hämatokrit)
RPF = RBF x (1-Hämatokrit)
Wie wirken sich Widerstandserhöhungen in den Gefäßen auf die Filtrationsleistung aus?
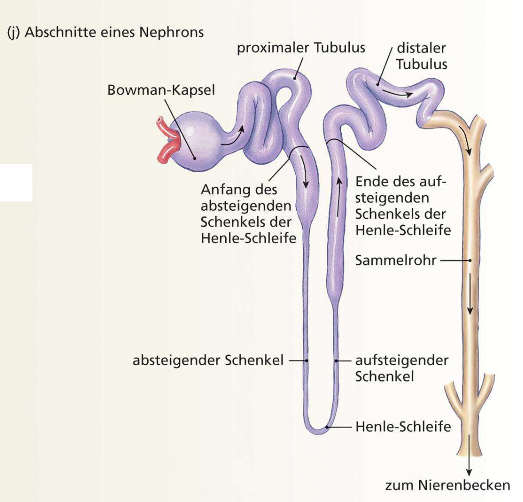
Aufbau Nephron
grundsätzliche Anordnung der Henle-Schleife immer gleich, aber Länge abhängig von topographischer Lage in der Niere
-> oberflächliche Tubuli = kurze Schleifen; tiefe Tubuli = lange Schleifen
-> je länger die Schleifen, desto stärker zur Urinkonzentration befähigt
proximale Tubuli = lecke Epithelien (durchlässiger)
distale Tubuli & Sammelrohr = dichte Epithelien (weniger durchlässiger)
Prinzip des tubulären NaCl Transports
Regulation Natriumtransport
vorwiegend Aldosteron, in geringem Maß über Atriopeptin (ANP)
1. Aldosteron
2. ANP (atriale natriuretische Peptid)
Worauf beruht die Harnkonzentrierung?
Durch welche Verfahren wird die renale Clearance meist bestimmt?
Wieso wird die Niere so stark durchblutet?
= fast 20% des Herzzeitvolumens, obwohl weniger als 1% des Körpergewichts
Filtrationsbarriere
= behindert Durchtritt von Molekülen je nach Größe & Ladung
2. Gegenstromprinzip
zwischen Sammelrohr und Henle-Schleife
Calcium im Nephron
Primärharn
= Ultrafiltrat des Plasmas -> Zusammensetzung wie Plasma, nur ohne Proteine
Entstehung Primärharn
Renale Clearance
= Maß für Entgiftungsleistung der Niere
Effektiver Filtrationsdruck
= Druck, der für Filtration des Plasmas aus Glomeruluskapillare in Bowman Kapsel sorgt
abhängig von
-> effektiver Filtrationsdruck = hydrostatischer D - kolloid. D. - Gewebedruck
-> d.h. Nettodruck, der Flüssigkeit durch die glomeruläre Membran presst
-> 15 = 60 - 15 - 30 (mmHg)
-> hydrostatischer Druck hat größte Wirkung auf glomeruläre Filtrationsrate: vgl. Autoregulation zur Konstanthaltung GFR
Bestimmung von harnpflichtigen Substanzen im Plasma
Bestimmung von zB Harnstoff, Kreatinin, Kreatin, Harnsäure
-> stammen aus intermediärem Stoffwechsel (Stoffwechselprozesse an Schnittstelle Anabolismus & Katabolismus)
-> Stickstoff als gemeinsamer Bestandteil
-> Ausscheidung hauptsächlich über Niere, da harnpflichtige Substanz
-> verminderte Ausscheidung führt zu erhöhter Plasmakonzentration
(auch möglich durch vermehrte Zufuhr/endogene Bildung)
-> zur Überprüfung der Nierenfunktion
Welche Hauptaufgaben hat die Niere?
Was sind harnpflichtige Substanzen?
nicht weiter zerlegbare Stoffwechselprodukte
-> Ausscheidung in wesentlichen Mengen nur über Niere möglich
HCO3- Rückgewinnung
Was sind Diurese und Antidiurese?
Diurese = Zustände mit vermehrter Harnausscheidung / Zeit
Antidiurese = Zustand ohne vermehrte Harnausscheidung/ bei vermindeter Ausscheidung
ACE Hemmer
Kalium: Filtration, Resorption und Sekretion
1. Filtration
2. Resorption
3. Sekretion
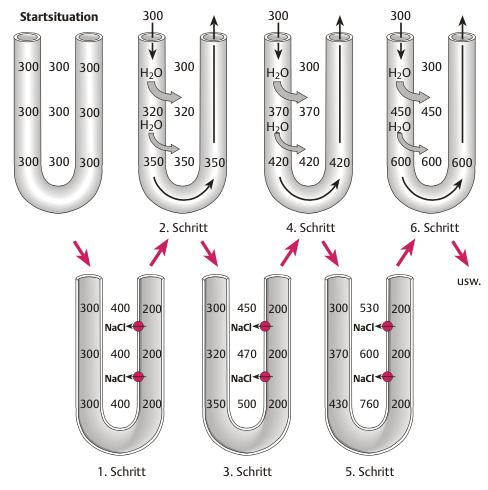
1. Gegenstromprinzip
zwischen absteigendem und aufsteigendem Schenkel der Henle Schleife
aufsteigender Schenkel = treibende Kraft, da aktive Resorption von NaCl (und K) bei Wasserimpermeabilität
Erster Schritt
Zweiter Schritt
Dritter Schritt
Vierter Schritt
Fünfter Schritt
Sechster Schritt
Wiederholung der Schritte, bis Flüssigkeit oberes Ende der Henle Schleife erreicht hat
-> Flüssigkeit die Henle Schleife verlässt = hypoosmolar gg Plasma (circa -100)
Phosphat im Nephron
Glucosetransport
Wasserdiurese
Wofür ist die hohe Filtrationsrate wichtig?
Damit sich der Organismus von Endprodukten des Stoffwechsels (zB Harnstoff) effektiv befreien kann.
Regulation Kaliumausscheidung
Was ist Filtration?
= Transport von Lösungsmittel (Wasser) und filtrierbaren Teilchen aufgrund eines hydrostatischen Druckgradienten durch einen Filter
-> einfacher Filter: Selektion zwischen gelösten Teilchen mit Lösungsmittel und ungelösten Teilchen
-> Porengröße des Glomerulusfilter kleiner als einfacher Filter = Ultrafiltration, auch Proteine werden zurückgehalten
Was ist der Bayliss-Effekt?
-> Mechanismus zur Autoregulation der Nierendurchblutung
Bedeutung Niere für Kaliumhaushalt
Harnkonzentrierung - Grundlegendes
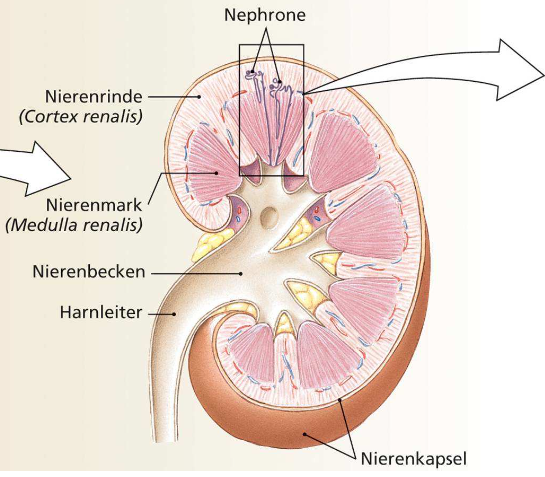
Aufbau Niere
Wechselwirkungen Natrium Kalium
P: Natrium und Kalium durch Aldosteron reguliert, allerdings gegenläufig
bei Natriummangel
bei übermäßiger Kaliumzufuhr
NaCl Transport proximaler Tubulus
2. Cl-
Osmotische Diurese
Solute können gar nicht oder nur vermindert resorbiert werden
-> dadurch auch verringerte Resorption des Wassers + Anstieg der Harnmenge
-> deutlich größere Harnmenge als bei Wasserdiurese
-> Urinosmolität sinkt aber nicht unter Plasmaosmolität
Ursachen
HCO3- Neubildung & H+ Ausscheidung
Was ist die Voraussetzung für die funktionierenden Gegenstromprinzipe?
unterschiedliche Transportcharakteristika in den einzelnen Tubulusabschnitten
Transport AS, Oligopeptide, Proteine
Was ist die Autoregulation der Niere?
= Durchblutung relativ konstant zwischen 80-180 mmHg
-> dadurch renaler Blutfluss (RBF), renaler Plasmafluss (RPF) und glomerule Filtrationsrate (GFR) auch bei Blutdruckschwankungen im restlichen Körper weitgehend konstant
-> verursacht durch Bayliss-Effekt & tubologlomeruläres Feedback
NaCl Transport Henle-Schleife
1. dünner absteigender Ast
2. dicker aufsteigender Ast
Versorgung Niere
Schockniere
Renin-Angiotensin-Aldosteron-System
NaCl Transport distales Nephron und Sammelrohr
1. distaler Tubulus
2. Sammelrohr
Glomuläre Filtrationsrate
= GFR, Menge des gebildeten Primärharns pro Zeit
abhängig von
Harnstoff im Nephron
Was ist das Tubuloglomeruläre Feedback (TGF)?
= Konstanthalten der GFR bei Blutdruckveränderungen, wenn Bayliss-Effekt Veränderungen nicht vollständig abfangen kann
-> Reaktionszeit = 15-20s
basiert auf osmosensorisches Rezeptoren in Macula densa: messen NaCl Konzentration in distalem Tubulus
Regulation Säure-Base-Haushalt
Wie werden Calcium- und Phosphattransport beeinflusst?
Wie ist der prinzipielle Ablauf der selektiven Ausscheidung harnpflichtiger Substanzen?
Harnstoff & Plasmakonzentration
Organische Anionen und Kationen im Nephron
Aufbereitung Endharn im Tubulussystem - Überblick